Una condizione che è asintomatica almeno negli stadi precoci, ma che può essere intercettata con visite periodiche dall’oculista in cui si esamina il fondo oculare e prevenuta mantenendo un buon controllo di glicemia e pressione.
È la retinopatia diabetica, di cui parla in questo approfondimento la Dott.ssa Monica Varano, Direttore Scientifico IRCCS Fondazione G.B. Bietti.
Incidenza di questa complicazione del diabete, strategie di trattamento e un focus sulla chirurgia aiutano a fare il punto.

La malattia diabetica è un grande nemico dell’occhio?
La retinopatia diabetica è la più importante complicanza oculare del diabete mellito e costituisce, nei paesi industrializzati, la principale causa di cecità legale (ossia non permette l’autonomia del soggetto) tra i soggetti in età lavorativa.
I sintomi ad essa correlati spesso compaiono tardivamente, quando le lesioni sono già avanzate, e ciò sovente limita l’efficacia del trattamento. Dati epidemiologici dicono che almeno il 30% della popolazione diabetica sia affetto da retinopatia e che annualmente l’1% viene colpito dalle forme gravi della stessa.
La prevalenza del diabete in Italia è stimata intorno al 3-4% della popolazione ed aumenta con l’età. Circa 1 caso su 10 è diabete di tipo 1. Si stima inoltre che da un terzo a metà dei casi di diabete di tipo 2 già insorto non sia ancora diagnosticato in quanto asintomatico.
Le proiezioni dell’Organizzazione Mondiale della Sanità prevedono il raddoppio dei casi di diabete in Europa entro il 2025, a causa dell’aumento dei fattori di rischio quali l’invecchiamento della popolazione, la sedentarietà e le scorrette abitudini alimentari.
La retinopatia è l’interessamento più comune e percentualmente più presente di manifestazione del diabete. Come diagnosticare, come trattare e come prevenire, se possibile.
Negli stadi precoci, la retinopatia diabetica è generalmente asintomatica. La mancanza di sintomi non è indice però di assenza di microangiopatia retinica diabetica, dal momento che la riduzione della vista, di cui si accorge il paziente, compare solo quando viene interessata la regione maculare (parte centrale della retina). Quest’ultima situazione può essere il segno più precoce della retinopatia diabetica, ma allo stesso modo può non essere presente anche negli stadi avanzati della retinopatia non proliferante o proliferante.
Lo screening delle complicanze oculari, con tecniche di dimostrata efficacia e impiegate da personale addestrato, consente di individuare precocemente la retinopatia diabetica ad alto rischio e quindi di prevenire la perdita della vista.
Una diagnosi precoce ed un esatto inquadramento della retinopatia diabetica sono dunque elementi essenziali per impedire il verificarsi di danni oculari, che possono portare in casi estremi alla cecità. Per prevenire o combattere i possibili danni da retinopatia diabetica è opportuno effettuare periodiche visite oculistiche con esame del fondo oculare, mantenere un corretto controllo della glicemia e della pressione arteriosa sistemica.
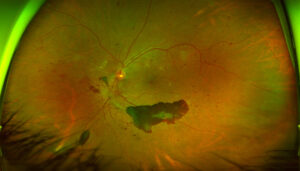
Gli esami diagnostici utili nella gestione della retinopatia diabetica sono la tomografia ottica a luce coerente (OCT) e l’acquisizione periodica di immagini color del fondo oculare per valutare con esattezza le modificazioni retiniche in ampi periodi di tempo. Fondamentale nella classificazione del grado di retinopatia è l’esame fluorangiografico in quanto permette di studiare dettagliatamente le alterazioni morfologiche e funzionali dei vasi retinici fornendo inoltre le indicazioni indispensabili all’eventuale trattamento laser.
Le più efficaci armi per ridurre la frequenza di comparsa o di aggravamento della malattia rimangono sicuramente, come già detto in precedenza, l’accurata prevenzione ed un rigoroso compenso metabolico. In caso di complicanze oculari esiste la possibilità di intervenire efficacemente, a seconda della situazione specifica attraverso:
- Trattamenti laser mirati, efficaci nel migliorare la prognosi visiva in alcune forme di edema maculare e nel ridurre le temibili complicanze delle forme proliferanti neovascolari.
- Iniezioni intravitreali di farmaci antivegf o corticosteroidi intravitreali a lento rilascio che sfruttano le proprietà antiangiogeniche e antiedemigene nelle forme di edema maculare diabetico.
- Chirurgia vitreo-retinica che resta generalmente riservata ai casi più gravi (retinopatia proliferante con emorragie vitreali recidivanti e/o distacco retinico trazionale).
Esiste una forma di glaucoma secondario da diabete?
Il glaucoma neovascolare che è una forma di glaucoma secondario causato da retinopatia diabetica proliferante (o anche da occlusione della vena centrale della retina e altre cause più rare). È causato dall’ipossia che stimola la proliferazione iridea accompagnata da una proliferazione all’angolo iridocorneale responsabile dell’aumento della pressione endoculare. È caratterizzato da grave dolore oculare, pressione intraoculare elevata e importante calo visivo. Viene controllato con iniezione di farmaci antivegf e panfotocoagulazione retinica.
Esiste una chirurgia della retinopatia diabetica o delle sue complicanze? Che percentuale di successo ha questo tipo di chirurgia?
La vitrectomia, che è una procedura microchirurgica che consiste sostanzialmente nella rimozione del corpo vitreo e delle membrane fibrovascolari. Le principali indicazioni nella retinopatia diabetica sono le complicanze più avanzate della forma proliferante:
- la presenza di sangue nel vitreo (emovitreo)
- la presenza di membrane fibroretiniche con possibile trazione e distacco della retina
I risultati della chirurgia vitreoretinica dipendono essenzialmente dal danno già creato dalla malattia a carico del tessuto retinico, ma generalmente le percentuali di successo sono elevate se si interviene precocemente.
 Eventi
Eventi